En el año 2004, el Dr. Richard Ellenbogen pasó casi 20 horas seguidas operando el tumor cerebral de una chica de 17 años. Al final, confundiéndolos con tejido cerebral sano, dejó restos tumorales considerables sin extraer. El cáncer regresó menos de un año más tarde y la joven falleció.
La misma semana en que murió la chica, Ellenbogen presentaba su caso en la reunión semanal de su equipo en el Hospital Infantil de Seattle. Frustrado, afirmó: "Tiene que haber una forma de extraer una mayor cantidad de tumor y de respetar más cerebro sano". No conseguía sacudirse la sensación de haber podido extraer aún más tejido tumoral. Ellenbogen se enfrentaba entonces a un dilema: si retiraba más tejido y eliminaba más tumor, arriesgaba arrastrar más tejido sano consigo y dejar a la chica gravemente discapacitada. Los neurocirujanos han de ser agresivos y alcanzar a menudo distancias y profundidades más allá de su zona de confort, pero sin perder nunca de vista el precepto bajo el que operan: "La prioridad es no hacer daño".
Los primeros casos registrados de cáncer mostraron cómo, ya en el antiguo Egipto, se utilizaba la cauterización (quemando el tejido y sellando las heridas con instrumentos al rojo vivo) para destruir tumores y tratar una variedad de infecciones, enfermedades y lesiones sangrantes. Hasta mediados del siglo XVIII, la cirugía era la única opción eficaz para hacer frente a diversas condiciones. Esto era, como demuestra el caso de Madame Frances d'Arblay (una novelista inglesa residente en París) muy complicado y doloroso.
En 1846, la introducción del éter como anestésico acabó con el dolor. Tal fue su impacto que los siguientes cien años se conocerían como “el siglo del cirujano”. A pesar de ello, todavía hoy, en el siglo XXI, un neurocirujano cuenta con poco más que su vista y su tacto para guiarlo en la extracción de tumores
Antes de la operación, en 1811, el médico de d'Arblay optó por no ocultarle el dolor extenuante al que se enfrentaría durante su tratamiento; una mastectomía sin anestesia contra su avanzado cáncer de mama. "Debe usted saber que va a sufrir. No voy a engañarla: sufrirá; ¡sufrirá mucho!". D'Arblay lo describió más tarde: "Cuando el terrible acero se hundió en mi pecho, atravesando venas, arterias, carne y nervios, no necesité que me dieran permiso para dar rienda suelta a mi llanto: comencé un grito que duró imparable todo el tiempo de incisión... Sentí el aire como una masa de puñales, diminutos pero afilados, que iban rasgando los bordes de la herida”. Aun así, la operación fue un éxito y d'Arblay sobrevivió otros 29 años.
En 1846, la introducción del éter como anestésico acabó con el dolor. Tal fue su impacto que los siguientes cien años se conocerían como “el siglo del cirujano”. A pesar de ello, todavía hoy, en el siglo XXI, un neurocirujano cuenta con poco más que su vista y su tacto para guiarlo en la extracción de tumores.
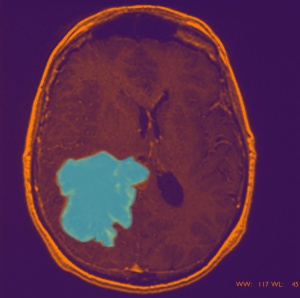
Las diferencias entre células normales y cancerosas son a menudo tan ínfimas que parecen prácticamente indistinguibles. Según Ellenbogen, dentro de la masa blanda y gelatinosa del cerebro, las células tumorales pueden parecer "trozos de fruta en gelatina". Los tumores cerebrales suelen ser ligeramente más firmes y mostrar una textura ligeramente más correosa. Aunque, también a veces, el tumor tiene la misma textura que el tejido cerebral. Uno podría distinguirlos por el color, pero incluso entonces la diferencia puede ser mínima. Ellenbogen nos habla de un paciente cuyo tumor era apenas distinguible del resto del cerebro, salvo por una pizca de amarillo en las células tumorales.
Existen varias tecnologías de imagen que permiten a los cirujanos ver el interior del cuerpo antes de cortar, la mayoría fueron diseñadas para ayudar con el diagnóstico del cáncer. El ultrasonido, que obtiene sus imágenes haciendo rebotar ondas sonoras de alta frecuencia en las estructuras internas del cuerpo, fue estrenado en 1942 por Karl Dussik, un neurólogo de la Universidad de Viena que trataba de localizar tumores cerebrales imitando, en esencia, el método que utilizan los murciélagos para volar en la oscuridad. El 1 de octubre de 1971, la primera tomografía computarizada (TC) de rayos X ayudó a identificar un tumor del lóbulo frontal, mediante la producción de imágenes de corte transversal del cerebro del paciente. Las tomografías computarizadas son muy efectivas a la hora de representar materiales densos como la sangre o el hueso, por lo que los cirujanos se sirven de ellas cuando, por ejemplo, están preocupados por una hemorragia cerebral, un trauma que haya podido dañar el hueso, o bien tumores en los que los huesos hayan podido verse afectados.
Las diferencias entre células normales y cancerosas son a menudo tan ínfimas que parecen prácticamente indistinguibles. Según Ellenbogen, dentro de la masa blanda y gelatinosa del cerebro, las células tumorales pueden parecer "trozos de fruta en gelatina"
Una técnica que se usa con frecuencia en la obtención de imágenes internas del cuerpo, especialmente de tejidos blandos como el cerebro, es la resonancia magnética (RM). Mediante una combinación de ondas de radio y un poderoso campo magnético, la RM proporciona información sobre el lugar donde se encuentra el tumor y cómo encaja éste con respecto al resto de las estructuras importantes del cuerpo. Una versión más en tiempo real, la llamada RM funcional, se ha utilizado también para tratar de bosquejar las zonas sobre las que es seguro operar, y ya que estas exploraciones pueden definir más o menos qué áreas del cerebro se verán afectadas según su función, los cirujanos pueden ofrecer a los pacientes una mejor idea de lo que cabría esperar durante el proceso recuperación.
La RM funcional se utiliza, cada vez con más frecuencia, en combinación con la RM intraoperatoria, una técnica desarrollada hace unos 20 años con la que se toman imágenes a intervalos durante la cirugía, para comprobar el progreso del procedimiento. Esto contribuye a reducir el riesgo tanto de cirugías dañinas como incompletas, asegura Conor Mallucci, un neurocirujano pediatra, asesor en el Hospital Infantil Alder Hey en Liverpool, Reino Unido, y añade: "La tasa de retorno a quirófano por errores quirúrgicos debería ser igual a cero".
Es cierto que estas técnicas han mejorado mucho las cosas, pero, aun así, todavía siguen sin ser lo suficientemente precisas, sobre todo en lo que a tumores cerebrales se refiere. Cuando se trata de cirugía oncológica todavía seguimos "en la Edad Media", asegura el oncólogo Jim Olson. "Si nos fijamos, la tasa de personas que descubren que tienen cánceres de tamaño considerable, aun después de cirugía, es alarmantemente alta -en algunos tipos de cáncer, como el cáncer cerebral, puede llegar al 50%. Y en otro tipos de cáncer, tan habituales como el cáncer de mama, se alcanza el 30%".
Olson muestra mayor entusiasmo por las imágenes por fluorescencia, una técnica que, literalmente, ilumina los tumores para que el cirujano pueda verlos. Y no estamos hablando tan solo de potencial: su eficacia ya ha sido probada para orientar a los cirujanos mediante imágenes en tiempo real.
El 5-ALA, también conocido como Gliolan, es un colorante que bajo luz ultravioleta ilumina de rojo las células tumorales del cerebro. El paciente ingiere la sustancia entre 3 y 4 horas antes de su cirugía, para dar tiempo a que se acumule en las células tumorales. Aunque está autorizado en Europa desde septiembre del 2007, aún sigue en espera en EE.UU., donde está siendo sometido a ensayos clínicos. Por el momento, la Food and Drug Administration norteamericana ha rechazado su aprobación en base a que el ensayo original no medía la supervivencia global como baremo principal de éxito.
La eficacia de las imágenes por fluorescencia ya ha sido probada para orientar a los cirujanos mediante imágenes a tiempo real
"Creo que es importante que los cirujanos dispongan de técnicas quirúrgicas que localicen el lugar donde la enfermedad ha de ser eliminada [y], lo que aún es más importante, que les ayuden a distinguir las zonas a evitar y preservar", asegura el Dr. Colin Watts del Departamento de Neurocirugía de la Universidad de Cambridge. Watts lidera un ensayo que busca descubrir si el 5-ALA también podría actuar como dispositivo de entrega para un fármaco quimioterápico (la carmustina), que podría ser implantado en el vacío dejado tras extirpar un tumor, para eliminar las células tumorales que sobrevivan a la cirugía.
Las imágenes por fluorescencia podrían servir para que los cirujanos identifiquen el tejido a cortar, como los tumores, y el tejido a evitar, como los vasos sanguíneos y los nervios. Las imágenes también servirían para determinar si un tumor debe ser operado y, si fuera necesario, qué tipo de terapia de seguimiento - quimio o radio – haría falta. Esta información adicional facilitaría una mejor toma de decisiones, tanto para cirujanos como para pacientes, a la hora de escoger tratamiento.
El campo de la cirugía guiada por imágenes de fluorescencia ha sido testigo de una explosión de ensayos clínicos de prueba de concepto en los últimos años. Sin embargo, hay un método que podría resultar todavía mejor que el 5-ALA, y que ya ha tenido una gran repercusión tanto sobre la comunidad científica como sobre los medios de comunicación. Se trata de la pintura tumoral.
Iluminar el cáncer
Jim Olson todavía recuerda cuando se rieron de él. Corría 1989 y él defendía su tesis doctoral ante el tribunal evaluador de la Universidad de Michigan. Cuando le preguntaron por sus objetivos futuros, Olson contestó: “Me gustaría, cuando consigamos introducir radiación en los tumores y realizar una exploración con TEP, dar con el modo de iluminar el cáncer para que los cirujanos puedan verlo mientras operan”. Los profesores se mofaron: “Muy bien, Buck Rogers” soltó uno de ellos, “ahora en serio ¿qué planes tienes?”.
La tomografía por emisión de positrones (TEP) utiliza trazadores radiactivos para localizar células cancerosas. A diferencia del ultrasonido o la tomografía computarizada, detecta diferencias en el tejido basadas no en su estructura, sino en función de sus cambios metabólicos – como la absorción de azúcar. Esto puede ayudar a diferenciar los tumores vivos de los tratados, o de aquellos que agonizan. Sin embargo, los cirujanos son reticentes a utilizar esta técnica por considerarla demasiado contundente, e incapaz de obtener detalles precisos. Además, su uso tampoco es recomendable en niños pues la radiación podría afectar a sus cuerpos y cerebros en crecimiento, y contribuir a que más adelante desarrollen otros tipos de cáncer.
Existen cerca de 130 tipos diferentes de tumor cerebral; el más común, conocido como glioma, se desarrolla a partir de las células gliales. En 1995, Sontheimer y su equipo se interesaron por los tumores derivados de las células gliales. Habían descubierto que los canales de cloruro, mecanismo clave de las células, estaban de alguna manera involucrados en los tumores invasores del tejido cerebral
Lo verdaderamente revolucionario, sobre todo para los niños con cáncer, sería dar con un método preciso y libre de radiación que buscara células cancerígenas directamente. Esto fue lo que consiguió que se iluminaran los ojos de Jim Olson en el 2004, sentado al otro lado de la mesa de Richard Ellenbogen, en un encuentro en el Hospital Infantil de Seattle.
El cáncer puede aparecer a cualquier edad. Los tumores cerebrales y del sistema nervioso central son los cánceres más comunes en menores de 19 años. Solo en EE UU se diagnostican, cada año, cerca de 16.000 nuevos casos de cáncer en menores de 20 años; esto es uno de cada 285. Además, más de una cuarta parte tendrá un tumor cerebral. La eliminación completa mejora las posibilidades de supervivencia en la mayoría de los tumores cerebrales infantiles. Olson ha diagnosticado cánceres en bebés con un solo día de vida; a algunos incluso antes de nacer.
Lo más difícil de ser oncólogo, asegura Olson, es tener que decirle a un padre - por no hablar del niño - que el cáncer ha vuelto. "Una cosa es decir: 'Su hijo tiene cáncer y este es el plan, y esto es lo que cabe esperar'. Y otra cosa es empezar la conversación diciendo: ‘Su hijo tiene un cáncer recurrente, y es extraordinariamente difícil que sobreviva a esto...’ Tiene uno que prepararse simultáneamente para la muerte y para el milagro".
No hubo tal milagro para Violet O’Dell. Esta niña de 11 años tenía un tumor grande y extremadamente raro. El cáncer se había entrelazado con los nervios sanos de su tronco cerebral, la parte más baja del cerebro, que conecta éste con la médula espinal, y tiene su función en tareas tan básicas como la respiración, el ritmo cardíaco y la presión arterial, o en actos reflejos como el tragar. Era imposible extirpar el cáncer sin matarla.
“El día del diagnóstico fue aterrador”, nos cuenta Jess, la madre de Violet, “pero al mismo tiempo también se dio una especie de alivio: nos hizo sentir algo así como un ‘vale, ya sabemos qué está pasando’”. Violet había empezado por quedarse dormida en clase; el primero de toda una serie de extraños cambios en su conducta. “Llevábamos meses lidiando con un comportamiento extraño, una actitud beligerante, llena de torpezas y dificultades del habla... Yo no dejaba de decirle a la gente que no sabía por dónde andaba. Quienquiera que fuera, aquella no era mi Violet”. Después de seis meses de indagaciones, dimos con el tumor gracias a una resonancia magnética. Fue Olson, en el Hospital Infantil de Seattle, quien hizo el diagnóstico.
Violet murió, a los 10 años, en casa de sus abuelos un año más tarde, rodeada por su familia y sus mascotas: un cachorro, dos labradores y un gato. Un par de semanas tras su muerte, Olson honraría su memoria llamando Violet a un nuevo proyecto. Su intención era revolucionar la cirugía oncológica con un medicamento de origen inusual
Olson recuerda la conversación que mantuvo con Violet cuando vino a visitar su laboratorio. Unos días antes, había visto un corazón en el carnet de conducir de su madre, símbolo del donante de órganos. Violet le preguntó si podría también donar sus órganos, pero Jess no supo qué contestar, por el cáncer.
Violet, que tenía entonces d0 años, comprendía que su tipo de cáncer era inoperable; sabía que iba a morir. Después de reunirse con el equipo de Olson, quienes le hablaron de su trabajo, quiso saber qué se estaba haciendo para estudiar la tipología de su tumor; una pregunta que pondría en un aprieto a cualquier médico. Olson le explicó que era muy difícil, porque los investigadores no disponían de materiales –tumores- con los que trabajar. La niña respondió: “Cuando muera quiero que me hagas una autopsia, que cojas mi tumor y lo introduzcas en ratones, para que puedas estudiar mi cáncer y puedas ayudar así a otros niños que lo padezcan en el futuro”.
Violet murió en casa de sus abuelos un año más tarde, rodeada por su familia y sus mascotas: un cachorro, dos labradores y un gato. Un par de semanas tras su muerte, Olson honraría su memoria llamandoViolet a un nuevo proyecto. Su intención era revolucionar la cirugía oncológica con un medicamento de origen inusual.
Células pegamento
El cáncer nunca habría despertado el interés del Profesor Harald Sontheimer, de la Universidad de Alabama. Si no fuera porque proviene de sus células favoritas, las células gliales -un tipo de célula del sistema nervioso a partir del cual se desarrollan la mayoría de tumores cerebrales– lo más probable es que no se dedicara a su estudio.
En principio se pensaba que las células gliales servían, sencillamente, para mantenerlo todo unido (el término 'glia' se deriva de la palabra griega para "pegamento"), pero hace unos 30 años que los científicos descubrieron que hacen mucho más que eso. Además de rodear a las neuronas y mantenerlas en su sitio, las células gliales poseen otras tres funciones principales: administrar nutrientes y oxígeno a las neuronas, mantenerlas aisladas unas de otras, y deshacerse tanto de los agentes patógenos como de las neuronas muertas. También contribuyen a mantener la barrera hematoencefálica, que filtra las sustancias antes de que alcancen el cerebro, además de desempeñar un papel en la regulación, reparación y regeneración del tejido tras una lesión.
Existen cerca de 130 tipos diferentes de tumor cerebral; el más común, conocido como glioma, se desarrolla a partir de las células gliales. En 1995, Sontheimer y su equipo se interesaron por los tumores derivados de las células gliales. Habían descubierto que los canales de cloruro - mecanismo clave de las células - estaban de alguna manera involucrados en los tumores invasores del tejido cerebral. Experimentaban con sustancias que pudieran bloquear estos canales de cloruro, y de entre ellas, la más eficaz, con mucho, era la clorotoxina, una sustancia aislada a partir del veneno del escorpión “Deathstalker”.
El Deathstalker es uno de los escorpiones más mortíferos del mundo. Puede encontrarse en regiones áridas y desérticas del norte de África y Oriente Medio, El escorpión palestino amarillo (o escorpión del desierto israelí, como también es conocido) mide tan solo entre 8 y 10 centímetros de largo, pero es capaz de matar criaturas de mil veces su tamaño. En humanos, la picadura del escorpión puede provocar un dolor insoportable, convulsiones, parálisis y, en según qué casos, incluso la muerte (por insuficiencia respiratoria o cardíaca). En la mayoría de casos, los afectados sufrirán un dolor extremo en la zona de la picadura, acompañado de somnolencia, fatiga, y fuerte dolor de cabeza y articulaciones. Algunas veces, los síntomas podrían persistir meses, debido al potente veneno del escorpión, una mezcla de neurotoxinas – los venenos que actúan sobre el sistema nervioso – entre las que encontramos la conocida como clorotoxina.
Sontheimer y su equipo tomaron una muestra del tejido tumoral cerebral de un paciente y lo introdujeron en el cerebro de un ratón, para posteriormente inyectarle clorotoxina sintética creada en el laboratorio. Lo que descubrieron entonces fue tan sorprendente como inesperado. La clorotoxina sintética se acumulaba en los tumores y solo en ellos, dejando las células normales y sanas intactas. También mostró una notable capacidad para alcanzar el cerebro, superando la barrera hematoencefálica. Como el mismo Sontheimer explicó más tarde en un artículo: "Los tumores consiguen abrir la barrera hematoencefálica justo en los vasos sanguíneos por donde se desplazan. Lo que hacen, en esencia, es envolver los vasos sanguíneos, consiguiendo degradar la barrera de tal forma que, justo en esos puntos, se da una penetración activa de esta molécula en el cerebro".
En el 2004, Richard Ellenbogen envió a uno de sus residentes de neurocirugía, Patrick Gabikian, al laboratorio de Olson en el Centro de Investigación del Cáncer Fred Hutchinson, para llevar a cabo un año de investigaciones. Una vez allí, Gabikian buscaría compuestos que sirvieran para que Ellenbogen y Olson pudiesen iluminar las células cancerosas. Fue entonces cuando Gabikian dio con el compuesto que Olson consideró una opción viable para experimentación: la clorotoxina.
En el 2007, Olson, Ellenbogen, Gabikian y su equipo, redactaron un artículo detallando cómo conseguir aislar la clorotoxina a partir del veneno del Deathstalker y adherirle la molécula fluorescente que produce una sustancia que ilumina las células tumorales. Al igual que el de Sontheimer, el laboratorio de Olson utiliza una versión sintética de la proteína clorotoxina, pero la molécula fluorescente añadida actúa como una linterna, y solo se activa cuando se adhiere a su objetivo.
Se piensa que ese objetivo es un complejo que contiene la proteína anexina A2. En células normales no-cancerosas se encuentra dentro de la célula, pero por razones aún desconocidas, en las células de tejido canceroso parece desplazarse a la superficie exterior. Una vez adherida la clorotoxina, el complejo regresa al interior de la célula, arrastrando la molécula luminosa consigo. Y cuando esto sucede, los cirujanos pueden dirigir un láser a la zona, que emite entonces una luz fácilmente detectable por toda una variedad de dispositivos.
Al conseguir que incluso los grupos más pequeños de células cancerosas sean visibles en tiempo real durante la cirugía, esta "pintura tumoral'- su nombre oficial es BLZ-100 - puede ayudar a concretar tanto la ubicación exacta, como el tamaño del tumor principal y el de sus satélites (áreas tumorales más pequeñas emplazadas a su alrededor). Para Olson, este era un concepto digno de Proyecto Violet. Una vez encontrada la tecnología, era hora de buscar financiación.
Financiación privada
Que una subvención del Gobierno se haga efectiva puede llevar años, y eso en el hipotético caso de conseguirla. Hace tiempo que Olson decidió que la solicitud de subvenciones no hacía más que entorpecer su trabajo. Hoy en día, su principal apoyo financiero siguen siendo las familias, particulares y fundaciones que muestran interés por su trabajo tras conocer sus investigaciones. Nos habla del padre que una vez llevó a su hija a la clínica, por una vacuna contra la gripe, y al enterarse del trabajo de Olson puso un cheque de 100.000 dólares sobre la mesa.
“Verte obligado a decirle que ‘no’ a Jim es como darte un sopapo a ti mismo”, asegura Nicole Pratapas, asesora en obsequios filantrópicos en el Centro de Investigación del Cáncer Fred Hutchinson. Ambos se reúnen cada martes por la mañana en la oficina de él. “Los sentimientos que muestra hacia sus pacientes y el modo en que nosotros hacemos las cosas – el modo tan eficiente en que conseguimos recaudar fondos al tiempo que él los invierte- significa mucho para nosotros”. Sólo en los últimos dos años, Olson ha recaudado 6 millones de dólares mediante financiación privada.
El Proyecto Violet es una iniciativa científica ciudadana, puesta en marcha gracias a una campaña de recaudación online, basada a su vez en torno a un programa de adopción de medicamentos
Esa cantidad, sin embargo, está destinada a gastos de personal y a la multitud de estudios que tiene en marcha. Cuando la pintura tumoral comenzó a parecer viable, él supo que tenía una idea ganadora entre manos, pero carecía de fondos en reserva para iniciar su desarrollo. Lo que sí tenía era un cortometraje.
Bringing Light es un documental de tres minutos realizado por Bert Klasey, Chris Baron y James Allen Smith. La película quedó entre las 20 finalistas del festival de realizadores Focus Forward del 2013, y se llevó el Premio del Público. Cuando Klasey, el productor, andaba buscando ideas, su mujer recordó una presentación que no había conseguido quitarse de la cabeza desde que la vio, hacía ocho años, en un congreso. No era otra cosa que Olson hablando de lo que acabaría siendo la pintura tumoral.
La película representaba una oportunidad para Olson. Gracias a ella podría aprovechar dos de las mejores bazas disponibles para el empresario moderno: la buena voluntad y el crowdfunding. Cosas del destino, a tan solo unas manzanas de distancia estaban las oficinas del comercio online más grande del mundo: Amazon. Así que les hizo llegar el enlace de
Bringing Light junto a una invitación, para todo el equipo, a visitar su laboratorio, compartir cerveza y pizza con los científicos y profundizar más en el tema. Olson esperaba que acudieran unas 20 personas, pero de hecho se presentaron más de 70 (tan optimista como siempre, Olson había previsto provisiones para 80, “por si acaso”). En pocas semanas, 25 de ellos habían formado un equipo voluntario de proyecto mediante el que dedicarían todas las noches del lunes, durante un año, al diseño de la web del
Proyecto Violet, y a difundir la buena nueva en Facebook y en Twitter.
El Proyecto Violet es una iniciativa científica ciudadana, puesta en marcha gracias a una campaña de recaudación online, basada a su vez en torno a un programa de adopción de medicamentos – por cada donación de 100$, cualquiera podía “adoptar” un objetivo farmacológico potencial, y su dinero iría dirigido a la investigación de este (esto ha cambiado desde entonces, pues según Olson, la gente encontraba desalentadora la adopción de una única droga, siempre agobiados por el peso de tener que escoger ‘la mejor’). En menos de tres años, Olson y su equipo han recaudado 5 millones de dólares a través de la web del Proyecto Violet y sus eventos asociados, en combinación con donaciones particulares. Cameron W. Brennan, neurocirujano del Memorial Sloan Kettering Cancer Center de Nueva York, lo explica sin tapujos. Llega incluso a aplaudir la cobertura mediática: “Olson tiene que centrar sus esfuerzos de recaudación e investigación en todo aquello que afecta a la práctica”, y
tal y como ha demostrado otras veces, se le da muy bien hacerlo.
Ha tardado casi 25 años, pero Olson va camino de hacer realidad su visión y la de Ellenbogen. Durante los ensayos preclínicos con ratones y perros, entre el 2005 y el 2011, la pintura tumoral resultó ser 5000 veces más 'sensible' que la RM; capaz de hacer destacar cantidades extremadamente pequeñas de células cancerosas – grupos de tan sólo 200 células, en contraste con el mínimo de medio millón que tiene la RM.
La pintura tumoral puede utilizarse en tiempo real durante una operación y, como señala Olson, también traspasa la barrera hematoencefálica, se adhiere exclusivamente a las células cancerosas y se internaliza
A diferencia del 5-ALA, la pintura tumoral puede utilizarse en tiempo real durante una operación y, como señala Olson, también traspasa la barrera hematoencefálica, se adhiere exclusivamente a las células cancerosas y se internaliza. El 5-ALA, por el contrario, no se une a las células cancerosas y sólo puede utilizarse con tumores cerebrales de grado alto (tumores altamente malignos y propensos a invadir el tejido cerebral cercano). La pintura tumoral podría también usarse contra los tumores de grado bajo - importante, según Olson: "pues los gliomas de grado bajo que no se eliminan por completo acostumbran a devenir glioblastomas de grado alto durante la década siguiente".
El 25 de mayo del 2015 comenzó el primer ensayo clínico de pintura tumoral en el Hospital Infantil de Seattle, cuyo centro pediátrico de tumores cerebrales es el más grande del noroeste americano. El ensayo está a cargo de Blaze Bioscience Inc., y en esta primera fase toman parte 27 personas diagnosticadas con un tumor cerebral (desde niños a jóvenes menores de 30 años) y en cuyas operaciones se utilizará el medicamento.
"Creo que hay mucha gente tratando de descubrir la diferencia entre cáncer cerebral y tejido sano, pero no saben qué hacer con la información una vez la consiguen", asegura Olson. "Publican un artículo y pasan página". Él espera que el caso de la pintura tumoral sea diferente.
De serlo, el Proyecto Violet comenzaría a hacer honor a su nombre. “Todos los edificios y universidades que nos rodean llevan el nombre de algún rico que fue generoso con su dinero", sentencia Olson. "Yo he querido que lo que llevase el nombre de esta niña, fuera algo realmente bonito para el mundo”.